Enews211 OSCE的基本概念與 2012年全國醫學校院聯合試辦臨床技能測驗(上)
出自KMU e-News
高雄醫學大學e快報 第211期 分享園地【醫學教育】
OSCE的基本概念與 2012年全國醫學校院聯合試辦臨床技能測驗(上)
醫學院 劉克明教授、蔡詩力教授
熱心醫學教育的彰化基督教醫院於 2012年9月16日主辦 101年度高階 OSCE 考官研習營,筆者承蒙本校傑出校友 郭院長熱心邀請,主講 ”OSCE的基本概念與台灣國考現況”。由於考選部己正式宣布,自2013年開始,醫學院畢業生必須通過全國醫學校院聯合臨床技能測驗,才能報考國家醫師執照考試第二階段的筆試,因此演講內容以臨床技能之評量理論與實際運作為重點。謹將演講內容摘要敘述如下,敬請醫學教育學者專家指正。
今年4月,Dr. Sharon的一篇文章 “The doctor will see you – if you’re quick”提及在醫病關係的調查研究中發現,病人報告說當他們的醫師聚焦於他們的感受及憂慮的病況,且會仔細聆聽他們的講話時,他們自已的感覺會更好,同時在客觀的評估時,也顯示他們的症狀也有減少。然而,近年來醫界的一些事情發生嚴重的偏差,例如,病人曾被忙碌的醫師匆匆忙忙的催促離開診間,這些醫師們不但沒有做出正確的診斷,在檢查病人時,眼睛也從來沒有離開他們的電腦或抬頭看病人、而且開錯處方,甚至擺明不要聽病人說話的態度。因此,過去30年,病人們對醫師良好的感覺及對他們提供的高品質醫療照護的滿意度已明顯的下降。
相對的,在聽診器的另一端,百分之70的醫師報告說,自從他們開始執業以來,他們與病人之間密切的關係已經變差了。但事實上,研究發現從病人開始談到症狀,平均不到23秒,就被醫師打斷了。有百分之25的門診,醫師們甚至於從來沒過問病人在憂慮、擔心、煩惱什麼事。醫師們花費平均約 1.3分鐘在向病人說明病情及治療有關的重要訊息,但使用太多的術語,讓一般的病人驚慌失措地無法了解,然而相同這些醫師們卻認為他們花了超過8分鐘向病人說明。醫病之間的認知與感受有明顯的差距。歐美等國的醫學教育學家者皆認為要改善醫病關係,要從醫學生時代就要加強臨床醫療照護能力的訓練與評量。
要如何訓練及評量臨床醫療照護能力,一般公認是 Hippocrates最先提出要有師傅教導,再經由專業同僚們的直接觀察。主要是因為自古以來,醫師的傳承是非常傳統的師徒制模式,學徒觀察師傅如何看診並協助治療病人,學徒的醫療表現需經過醫療專業同僚的評量通過,才能在社會上自行執業。雖然後來由於種種因素,導致社會與專業--包括醫師-- 之間的信任感消失了,因此沒有人被認定為是有能力的。但事實上,醫師的能力 (competence) 是指在執行醫療病人時,能夠實際運用與操作的技能,是可以藉著測驗、評量與記錄獲得証明的。其最大挑戰之一是要確保臨床能力表現的評量內容,是與學生們在醫院工作場所所接受的臨床教學是一致的,而且是實際可行的。
Part I. 客觀結構式臨床測驗的基本概念 (The Basic Concepts of OSCE):
1. 臨床能力的評量工具:
Miller 氏錐體常用於代表臨床能力的表現之層級,其最高的二個層級“展現如何 (Shows how)”及“實做 (Does)”的評量工具包括客觀結構式臨床測驗 (Objective Structured Clinical Examination,簡稱OSCE)、客觀結構式長站測驗記錄 (Objective Structured Long Examination Record,簡稱 OSLER)、客觀結構式技術技巧的評量 (Objective Structured Assessment of Technical Skills,簡稱 OSATS)、與工作場所為基礎的評量 (Workplace-based assessments,簡稱 WPBAs),例如 Mini-CEX、DOPS、CbDs (Case-based discussions 之簡稱)、 CSR (Chart Stimulated Recall 之簡稱)及學習歷程檔案 (Portfolio)等。
傳統的臨床教育,常運用長個案 (Long case) 與短個案 (Short case) 來評量學生的臨床能力如下所述。
1). 長個案評量學生臨床能力之過程:
傳統的長個案測驗,一個學生被安排1個小時與一位病人相處,學生需要進問診、撰寫一份完整的正式病史,並且做完一套全身的檢查。這整個過程沒有任何教師或醫師在現場監督。完成任務後,學生隨即接受二位考官的面試,面試的時間大約 20-30分鐘。有必要時、學生會被帶回到病人處去敘述臨床的症狀與診斷的依據或證據為何。
2). 短個案評量學生臨床能力之過程:
典型的短個案測驗,一個學生被耍求在1至2個小時內要面對3至6個短個案的病人。學生會遭遇到病情差異甚大的數位病人、會被指定去檢查病人身體之個別的系統或區域,並對他們的發現要做出鑑別診斷,指出異常的臨床病徵或提出正確的診斷。學生進行每一個個案的測驗時,皆由相同的兩位考官在場評分。
3). 長個案與短個案評量學生臨床能力之缺點:
長個案評量方式: 由於考官可能的偏見、嚴格程度的差異與沒結構的提出問題,以及沒有標準可依據的整體性評分,使此評量缺少可信性。
短個案評量方式: 不同的學生很少有機會會遇到相同的病人,不但每個個案的複雜度不同,而且考官可隨意自由發問並評分,是一個沒有結構的考試,其信度與效度皆不佳。
傳統的醫學院並未嘗試對學生臨床能力表現的水準設定預期的標準,因此其實施之長個案與短個案評量皆缺乏一致性與公正性。
2. 客觀結構式臨床測驗 (OSCE):
這種評量模式,是蘇格蘭 Dundee University 的 Dr. RM Harden 開始運用,其進行方式為學生們依序地環繞一序列、有結構的臨床個案構成之測驗站,輪站接受評量。在每一站,學生必須執行或完成特定的臨床任務,例如詢問病史、檢查身體或執行程序方面的技巧等。每一站有事先訂定的評分項目及評分標準,學生在一限定的時間內進行測驗,並由現場的一位考官評分。
各站測驗的時間會隨學生之任務不同而異,評分方式亦可分細項評分及整體表現評分 (scoring by checklist or global rating),醫師與標準化病人皆可擔任評分者。不同的測驗站,學生可能會面對標準化病人或各種模型標本。因此 OSCE 之特點為在相同的時間內,學生們必須完成相同的指定工作,而且考官依照預先設計的評分項目評分。
成功的客觀結構式臨床測驗之基本因素是什麼? (What make a good OSCE?):
1). 藍圖 (Blueprint): 確保考試內容的範圍包括課程的學習目的。
2). 測驗站的發展與測試 (Station development and piloting): 撰寫測驗站個案且經過考前預先測試。
3). 考官的訓練 (Examiner training): 保證考官們評分的一致性,並提高其信度。
4). 標準化病人的訓練 (Standardized patient training): 能維持前後一致的表演,以確保每一位學生皆接受相同的挑戰。
5). 組織 (Organization): 能預先將試務詳細的妥善規畫。
6). 信度與公平性 (Reliability and equity): 利用 OSCE於定量的評量(quantitative assessment) 學生之臨床能力之主要理由,在於此評量模式的高可信性,與所有的學生們都接受相同的測驗之結果的公平性。
如何才能達到高信度及效度? 在 OSCE採用較多的測驗站 (至少12站),每站安排一位考官要比少數的測驗站,每站兩位考官的考試之信度更高。效度則決定於要評估的臨床技巧與課程的學習目的的符合程度,或與 OSCE的設計要評量的能力層級的符合程度。要確保 OSCE 測驗題目的範 圍之適當性,最佳的策略是利用藍圖。
要規畫OSCE藍圖時,我們需先思考這些影響客觀結構式臨床測驗成功的因素,會對學生的學習經驗與教師的教學經驗造成什麽樣的影響?
1). 評量引導學習: 臨床教學時、清楚、明確的學習目的與臨床技能評量的內容與模式是一致時,則能夠非常有效的鼓勵學生們去學習必要之臨床能力。
2). 要避免見樹不見林的教學: 如果運用太詳細的評分表去教學,恐會危害學生的學習,因它會鼓勵學生們去死記評分表上的那些步驟與細項,但沒去學習與練習該學會的臨床技能。
3). 採取學生整體表現的評分,能鼓勵學生們更全面性的去學習與練習臨床技能。
如何架構與規畫客觀結構式臨床測驗之藍圖?
首先要回顧學生的課程學習成果 (Curriculum learning outcomes),其次決定要測驗的臨床技能範圍,再依照課程的學習目的規畫評量的範圍,然後決定每一部份的測驗站的比例,同時要計算全部測驗時間,以確保每一個測驗站的學生任務都有分配到適當的考試時間。
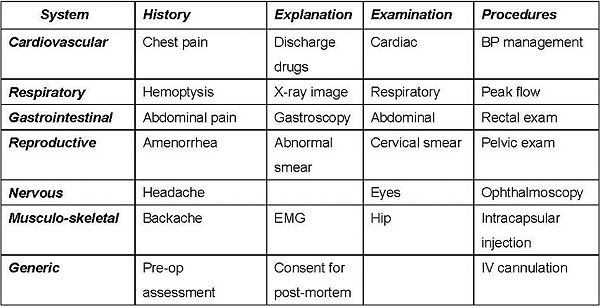
客觀結構式臨床測驗能評量的臨床技能之範圍:
1). 溝通與專業素養 (Communication and professionalism):
例如告訴不幸的消息、徵詢放棄治療的同意 (DNR) 等。
2). 病史詢問技巧 (History taking skills):
例如從呼吸困難或急性胸痛病人詢問病史。
3). 身體檢查技巧 (Physical examination skills):
例如執行呼吸系統的有重點的身體檢查等。
4). 臨床推理技巧 (Clinical reasoning skills):
例如臨床數據的解釋並開立處方等。
5). 實做/技術上的技巧 (Practical/technical skills):
例如在未稍靜脈血管的插管等。
客觀結構式臨床測驗 (OSCE) 的藍圖範例:
客觀結構式臨床測驗站的發展及必備之資料:
1). 架構 (Construct): 測驗站要評量學生的技能項目之聲明(statement),例如本站要評估學生檢查末稍血管系統的能力。
2). 明確的學生指示 (Clear instructions for the student): 明確地告訴學生他在此測驗站應該要執行的工作是什麼。
3). 明確的考官指示 (Clear instructions for the examiner): 要幫助在此測驗站的考官去了解他/她的角色及適當地主導該測驗站,其指示中包括學生指示。
4). 一份必要的設備清單 (Equipment required)。
5). 人力需求 (Personnel requirements): 需要準備一位真病人或標準化病人,以及其相關之細節,例如性別、年齡、種族等。
6). 標準化病人個案情境 (Scenario): 為配合測驗站的需要,而特別扮演的角色。
7). 評分明細表 (Marking schedule): 應包括要被評估的臨床技巧之重要細節、每一個項目的評分計畫、及該站的測驗時間。評分表可以採用項目查核評分表模式 (checklist) 或核定等級給分模式 (rating scale)。
8). 測驗評估的項目可以集合成三大類:
a. 過程的技巧 (Process skills): 例如建立醫病關係、詢問病史、聆聽等。
b. 內容的技巧 (Content skills): 例如考試的任務或技巧相關之適當的醫療或技術的步驟或方向等。
c. 處理的技巧 (Management skills): 例如會適當的提出與個案特別相關的問題等。
客觀結構式臨床測驗站的之考官:
客觀結構式臨床測驗需要大量的醫師擔任考官,此可能是這種臨床技能評量模式的優點,因學生們是被醫師們直接的觀察與評分,但此也可能是其缺點之一,因為考官們之間評分的不一致性,會降低客觀結構式臨床測驗的公平性與可信性。因此需投入大量的資源去訓練考官,以達到評分之一致性。
考官的訓練課程內容需包括 OSCE 的基本概念與考官的角色。OSCE測驗站考官的任務是在評量,不是在教學生或是擔任畢業論文的口試委員。考官是要依照評分規則給學生評分,並且尊敬標準化病人的角色。訓練時,新加入之考官可以利用事先錄下來的 OSCE測驗站的錄影或以前OSCE測驗的錄影中,依考生的表現練習評分,然後再與負責之醫師一起觀看與討論,以達評分標準之一致性。
客觀結構式臨床測驗之臨床能力評估時,可以運用的病人:
1). 真病人 (Real patient)。
2). 模擬病人 (Simulated patient)。
3). 標準化病人 (Standardized patient)。
4). 模擬病人與解剖模型的結合 (Part-task manikin)。
5). 電腦為基礎的模擬 (Computer-based simulations)。
每一類病人皆有優點與缺點,在規畫臨床能力之評量時,即需考量要運用那一種病人是最適宜的?
OSCE 整體性評分與評分表評分之比較 (Global ratings vs Checklist scores)當 OSCE 最早被引進時,每一個測驗站都會準備一份考生的臨床工作的每一個步驟,非常詳細的項目評分表 (checklist)。然而此評分表往往聚焦於臨床遭遇病人時容易評量的範圍,但在臨床表現中,那些較難以捉摸但重要的因素則被忽略或忽視。
因此在學生臨床學習的初期階段,利用評分表評量技術性的能力較有效,在專業能力的層級提升後,則利用整體評分 (global rating) 去評估較複雜的臨床技能。
客觀結構式臨床測驗規畫之相關事宜:
評量臨床能力之任何方法,應該被認為是包含於眾多評量學生學習成果的方法中,這些方法包括能應用於評量醫學知識、臨床檢查技巧、實際的程序技巧、醫病關係、問題解決能力、處理技巧、與同僚的關係、專 業的學習與行為等。
要評量臨床技巧的最重要的概念之一是,要把學生全部的基本技巧皆包括在內,這是在規畫任何評量時都必須要考量的。雖然OSCE能評量臨床的、溝通及實做的技巧,但其仍然是學生一整個能力考試的一部分。至於要評量是否能成為專業執業的醫師,需要運用工作場所的各種不同的評量模式。